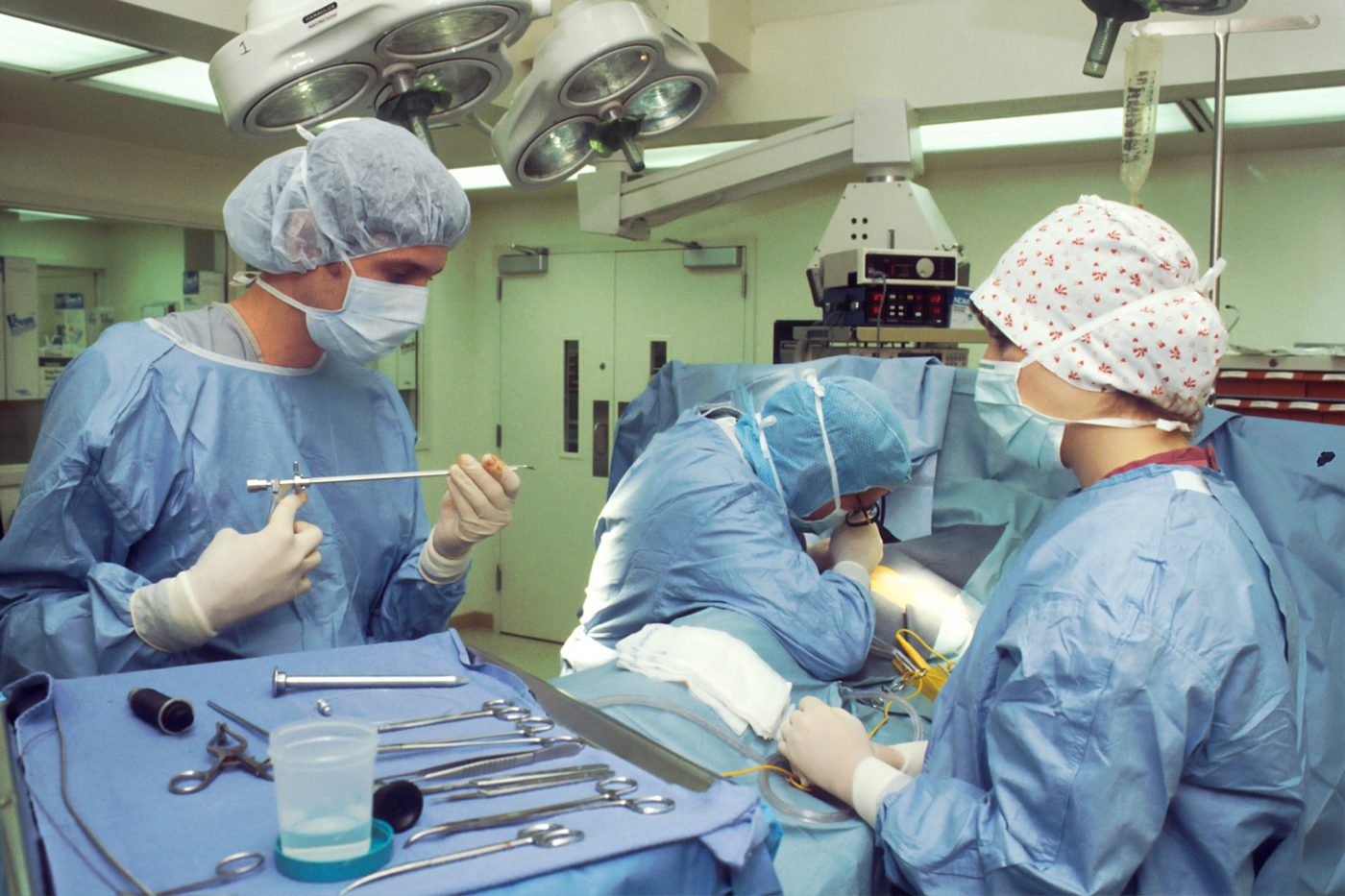
Le métier d’infirmières évolue sous l’influence du développement des sciences et techniques médicales, mais aussi de la pénurie de médecins. Des pratiques nouvelles et une réorganisation des services paraissent possibles. Il y a des conditions à mettre en place : formation, délégations de tâches, traitement social, reconnaissance professionnelle. Nous donnons ici un aperçu des expériences en cours en particulier en centre de santé.
Contexte international et français
La pratique avancée infirmière existe à l’international depuis le milieu du vingtième siècle. Elle s’est d’abord installée aux États-Unis et dans les pays anglo-saxons puis s’est répandue à travers le monde. Les infirmiers en pratique avancée ont depuis accompagné l’évolution des systèmes de santé dans les différents pays concernés. Ils participent à offrir à ces populations un meilleur accès aux soins, en améliorant la qualité des prises en charge.
En France, la démographie médicale a sensiblement changé. Une baisse du nombre de médecins, généralistes est observée depuis les années 2000 et leur densité est inégalement répartie sur le territoire. Les évolutions technologiques et les contraintes budgétaires ont fait diminuer les durées moyennes d’hospitalisation et enclenché un virage ambulatoire nécessaire. Le désir grandissant des patients d’être pris en charge à domicile va également dans ce sens. Désormais, les professionnels de santé sont également plus attirés par des modalités de travail en équipe (centres de santé, maisons de santé) que par un exercice isolé de la médecine générale. Ainsi, la coordination des parcours de santé des patients devient un pilier de l’exercice pluridisciplinaire en ville et la dynamique d’organisation territoriale est encouragée par les pouvoirs publics (création de maisons de santé, CPTS …).
C’est dans ce contexte de tension au niveau de la démographie médicale, de modification des pratiques professionnelles et de souhaits des usagers, mais aussi de vieillissement de la population et d’augmentation de la prévalence des maladies chroniques que le système de santé français a posé le cadre juridique de la pratique avancée. En effet, un tiers de la population, soit 20 millions de patients, est atteint d’au moins une maladie chronique qui entraîne souvent une détérioration de leur qualité de vie. Les facteurs sociaux et environnementaux et le mode de vie ont également un impact sur l’état de santé de la population.
Aujourd’hui, l’IPA incarne, en partie, toutes ces évolutions. Elle devrait à la fois permettre de libérer du temps médical, mais aussi de développer des domaines du soin peu ou pas couverts. L’IPA accompagne le changement de paradigme en matière d’offre de soins : l’objectif étant qu’elle devienne le pivot de la notion de parcours de soins réfléchit de manière holistique et inclusive, notamment dans le cadre du virage ambulatoire. Selon des données de la Caisse nationale d’assurance maladie, 5,6 millions de personnes pourraient potentiellement être suivies par des IPA.
Face à ces évolutions et cette demande de soins grandissante, la création du métier d’infirmier en pratique avancée a été l’un des leviers proposés par les pouvoirs publics. Ces nouveaux modes d’exercice en équipe ont pour principal objectif d’améliorer la prise en charge des patients ayant ce type de pathologies.
La pratique avancée, un nouveau métier en France
Selon la définition de 2008 du Conseil International des Infirmières (CII) « L’infirmier(ère) qui exerce en pratique avancée est un(e) infirmier(ère) diplômé(e) ayant acquis des connaissances théoriques, le savoir-faire aux prises de décisions complexes, de même que les compétences cliniques indispensables à la pratique avancée de sa profession. Les caractéristiques de cette pratique avancée sont déterminées par le contexte dans lequel l’infirmier (ère) sera autorisé(e) à exercer » .Un savoir infirmier renforcé par une formation universitaire spécifique et une pratique professionnelle leur permettent de mobiliser des connaissances théoriques et le savoir-faire nécessaires, pour analyser et mettre en place des stratégies de promotion de santé et de prévention et le suivi des maladies.
Les IPA s’appuient sur les sciences cliniques infirmières et participent à la diffusion des bonnes pratiques, à l’amélioration de la coordination, à la mise en œuvre et à l’évaluation des programmes visant à répondre aux besoins des patients. Leurs pratiques reposent sur la prise en charge globale des patients et la prise en compte de leurs besoins sanitaires et sociaux. Dans plus de soixante pays, elles participent à l’amélioration de la santé de la population, à la réduction des inégalités de santé et à un exercice pluridisciplinaire coordonné. Elles s’inscrivent dans une approche collaborative privilégiant complémentarité avec les activités des autres professionnels du sanitaire et du social. Selon le modèle d’Hamric, les compétences de l’IPA comprennent : la pratique clinique, la réalisation de consultations, incluant les consultations de première ligne, l’expression du leadership clinique infirmier au cœur des équipes soignantes, l’intégration des résultats de recherche par l’utilisation de l’Evidence Base Nursing, la contribution à la formation des soignants, la collaboration vers une transversalité universelle et la prise de décision éthique. En France, si des expérimentations ont eu lieu à partir des années 2000 et notamment suite au plan cancer 2009, il faut attendre 2016 et l’article 119 de la Loi de modernisation de notre système de santé pour voir apparaître l’instauration d’un exercice en pratique avancée pour les paramédicaux, suivi des décrets publiés en juillet 2018 et août 2019.
Champs d’exercices et domaines d’expertises
Ces textes définissent le cadre légal de la formation et les conditions d’exercice. La loi indique que les auxiliaires médicaux en pratique avancée réaliseront : des activités d’orientation, d’éducation, de prévention ou de dépistage, des actes d’évaluation et de conclusion clinique, des actes techniques et des actes de surveillance clinique et para-clinique ; des prescriptions de produits de santé non soumis à prescription médicale obligatoire, des prescriptions d’examens complémentaires et des renouvellements ou adaptations de prescriptions médicales. Les décrets précisent les domaines d’activités, les conditions du diplôme, les conditions d’exercices et les détails par domaine d’activités.
Les domaines d’activité sont actuellement au nombre de quatre : « oncologie et hémato-oncologie », « psychiatrie et santé mentale », « maladie rénale chronique, dialyse, transplantation rénale » et « pathologies chroniques stabilisées, prévention et polypathologies courantes en soins primaires ». Pour ce dernier domaine, les pathologies chroniques concernées sont : l’accident vasculaire cérébral, l’artériopathie chronique, la cardiopathie et la maladie coronaire, les diabètes de type 1 et 2, l’insuffisance respiratoire chronique, la maladie d’Alzheimer et autres démences, la maladie de Parkinson et l’épilepsie. D’autres domaines sont encore en discussion comme la gérontologie et les soins d’urgences.
Les conditions d’exercices associent l’enregistrement auprès des organismes compétents (Ordre infirmier et Caisse primaire d’assurance maladie), la possibilité de justifier de trois années d’exercice de la profession d’infirmier et l’obtention d’un diplôme d’État d’infirmier en pratique avancée délivré par une université. Ce diplôme confère un grade master, il se compose de 120 crédits européens. Il est précisé dans les textes qu’il doit contenir un enseignement de langue vivante étrangère, un enseignement conforme aux référentiels nationaux de compétences numériques en vigueur, un adossement et une initiation à la recherche et tenir compte des priorités de santé publique.
Les enseignements se composent d’un tronc commun dispensé préférentiellement au 1er et au 2ème semestre. L’enseignement des mentions (domaines d’activités) est quant à lui enseigné aux 3ème et 4 ème semestres. Il est également prévu un stage d’une durée minimale de deux mois au cours du deuxième semestre et d’un second stage d’une durée minimale de quatre mois, au cours du quatrième semestre. La validation du diplôme est soumise à la rédaction et la soutenance d’un mémoire. Au terme de cette formation, les IPA peuvent exercer soit en ambulatoire comme salariés en centre de santé ou en libéral, au sein d’une équipe de soins primaires coordonnée par le médecin ou en assistance d’un médecin spécialiste, soit en établissement de santé, en établissement médico-social, toujours au sein d’une équipe de soins coordonnée par un médecin. Les IPA disposent de compétences élargies, par rapport à celles de l’infirmier diplômé d’État et participent à la prise en charge globale des patients dont le suivi leur est confié par un médecin. Ils peuvent évaluer l’état de santé de patients en relai de consultations médicales pour des pathologies identifiées, définir et mettre en œuvre le projet de soins du patient à partir de l’évaluation globale de son état de santé, concevoir et mettre en œuvre des actions de prévention et d’éducation thérapeutique, organiser les parcours de soins et de santé de patients en collaboration avec l’ensemble des acteurs concernés et mettre en place et conduire des actions d’évaluation et d’amélioration des pratiques professionnelles en exerçant un leadership clinique, participer à la recherche, analyser et produire des données professionnelles et scientifiques.
Dans le cadre du travail en équipe entre le ou les médecins et le ou les IPA, un protocole d’organisation est établi. Il est signé par le ou les médecins et le ou les IPA. Il précise les domaines d’intervention concernés, les modalités de prise en charge et des échanges d’information avec le médecin ainsi que celles concernant les réunions de concertation pluriprofessionnelles. Il précise les conditions de retour du patient vers le médecin. Dans le cadre du suivi des patients et dans le respect des protocoles d’organisation signés, l’infirmier exerçant en pratique avancée est habilité à : conduire un entretien, réaliser une anamnèse, procéder à un examen clinique et si besoin, évaluer l’adhésion et les capacités d’adaptation du patient ainsi que les risques liés aux traitements. Il prend en compte l’environnement global du patient, réalise les actes techniques nécessaires au suivi des pathologies, prescrit des examens complémentaires et demande des actes de suivi et de prévention nécessaires au suivi du patient. Il peut également adapter le suivi du patient en fonction des résultats des actes techniques et des examens complémentaires, renouveler ou adapter des prescriptions médicales en cours, prescrire des médicaments non soumis à prescription médicale obligatoire et des dispositifs médicaux. Ces activités peuvent être réalisées en présentiel au cabinet ou au domicile du patient et à distance via les technologies d’information et de communication.
En France, où en est-on 5 ans après la loi?
À ce jour, la pratique avancée devient peu à peu une réalité de terrain en France. Vingt-sept universités sont désormais accréditées à délivrer ce diplôme. Quatre cents infirmiers sont diplômés en pratique avancée et environ mille étudiants en pratique avancée sont en cours de formation. Les grilles indiciaires des auxiliaires médicaux en pratique avancée sont parues le 12 mars 2020. Le premier projet de décret décrit les modalités de recrutement et de classement de ce nouveau corps. Deux décrets parus au Journal Officiel du 14 mars 2020 portent statut et échelonnement indiciaire du corps des auxiliaires médicaux exerçant en pratique avancée de la fonction publique hospitalière. Les règles relatives à l’avancement sont également détaillées. Sans surprise, les IPA seront classés en catégorie A de la fonction publique hospitalière . Il existera deux grades différents : une classe dite normale se divisant en dix échelons et une classe supérieure, qui elle, en comportera neuf. Par arrêté du 23 décembre 2020 ont été fixées les règles d’organisation générale, la composition du jury et la nature des épreuves du concours de recrutement pour l’accès au corps des auxiliaires médicaux exerçant en pratique avancée de la fonction publique hospitalière. L’avenant 7 a déterminé pour les infirmiers en pratique avancée exerçant à titre libéral sous le régime conventionnel, les modalités de leur exercice professionnel et les modalités de valorisation de leur activité.
Quels sont les retours d’expérience?
CENTRE DE SANTÉ DE SAINT-DENIS:
À Saint-Denis, une infirmière est diplômée et une autre est en cours de formation. Dans l’attente de la législation concernant les prescriptions autorisées aux IPAS , elles assurent le suivi conjoint avec le médecin traitant de patients atteints de maladies chroniques telles que le diabète et/ou l’hypertension artérielle et mènent des actions de prévention et d’éducation auprès d’eux et plus largement auprès de la patientèle des centres de santé et de la population dionysienne. Elles ont également un rôle de coordination territoriale du parcours de soin de ces patients notamment lorsque ce dernier est complexe. Des actions « d’aller vers » ont également été initiées à Saint-Denis et les IPAS y participent comme par exemple des interventions au sein de foyers de travailleurs migrants au sein desquels elles assurent des consultations infirmières de manière hebdomadaire.
CENTRE DE SANTÉ DE NANTERRE:
Au centre municipal de santé de Nanterre, une IPA est en fonction depuis 2016. Sa pratique a été construite et motivée par différents projets en continuité : projet « Préfics » de l’ARS, mémoire de fin d’études master 2, thèse d’exercice pour le diplôme d’état de docteur en médecine, partenariat interprofessionnel externe (CLIC-SADAPA-MAIA), mise en place de visite à domicile.
Pour la pratique clinique directe, le plus évocateur quantitativement et qualitativement est la thèse de médecine générale du Dr Sellam. Quelques données démontrent son utilité dans le paysage du système de santé français. L’étude descriptive a été effectuée par le docteur Sellam pendant un an et demi. Les personnes incluses étaient suivies dans l’établissement en ayant un médecin traitant déclaré dans celui-ci et avaient un traitement par antidiabétiques oraux. Les patients devaient avoir un suivi avec l’IPA depuis au moins 6 mois. L’IPA réalisait les consultations de suivi tous les 3 mois (voire plus si nécessaire). Les patients étaient revus par leur médecin traitant une fois par an (sauf si problème de santé aigu). Le critère de jugement principal était de comparer les proportions de patients avant et après la mise en place de la consultation IPA. 31 patients furent inclus dans l’étude et 10 avaient un suivi de plus d’un an avec les médecins généralistes de la structure avant et un an de suivi avec l’IPA après. Dans la cohorte définie, 59% étaient des femmes et 83,9% étaient âgés de plus de 50 ans. Les changements les plus flagrants ont été l’évolution des chiffres biologiques : HbA1C, Exploration Anomalie Lipidique, la fonction rénale et la microalbuminurie…
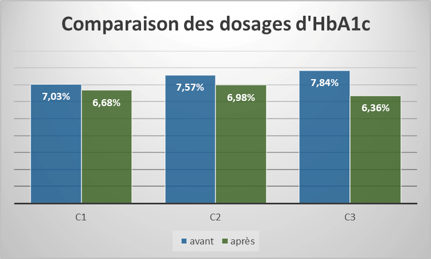
La figure 1 montre l’amélioration du dosage moyen d’HbA1C sur trois consultations de suivi avant et après l’inclusion dans l’étude. Sur le long terme, l’écart entre l’HbA1C s’agrandit au cours des consultations de suivi.
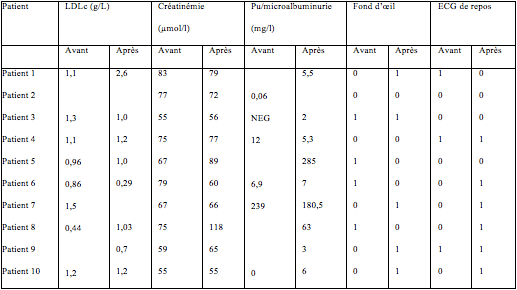
En ce qui concerne les autres critères de suivi des patients diabétiques, le tableau 1 résume les données recueillies, avant et après l’inclusion. Que ce soit avant ou après inclusion, 80% des patients avaient leur dosage annuel de créatinémie. En revanche, sur l’année de suivi IPA, 90% des patients avaient un dosage de microalbumine.
Enfin, un des impacts mis en avant durant l’étude est le nombre de consultations médicales faites par ces patients. En moyenne, avant l’inclusion, les patients avaient consulté 8,4 fois toutes consultations médicales confondues. Après l’inclusion, ils ont consulté 8,2 fois en moyenne. Ainsi, au vu des données explicitées dans le tableau 2, l’intervention de l’IPA a permis de libérer du temps médical.
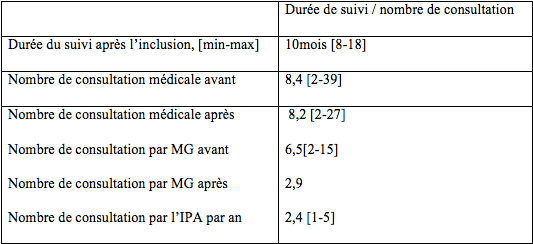
Le docteur SELLAM a recueilli, traité et analysé de nombreuses données pertinentes lors de sa thèse. Cependant, l’étude n’est pas significative, car elle manque de puissance au vu de la faible cohorte.
En ville hors centre de santé
Partout sur le territoire français des infirmières libérales, diplômées IPA, développent, en coordination avec des médecins de leur territoire des nouveaux modes de prises en charge de leurs patients chroniques. Elles s’inscrivent généralement dans les dispositifs territoriaux tels que les CPTS ou les coordinations ville hôpital. L’association Asalée, déjà impliquée dans la coopération médecin infirmière pour l’accompagnement et le suivi des patients atteints de maladies chroniques accompagne la formation et l’installation d’une partie de ses salariées en tant qu’IPA, certaines sont déjà diplômées et en exercices
En milieu hospitalier
En ce qui concerne la pratique hospitalière, celle-ci se développe dans de nombreux hôpitaux en fonction des besoins et des volontés des équipes. À l’APHP, les IPA diplômées sont actuellement une vingtaine, toutes spécialités confondues. Elles se réunissent au niveau d’une collégiale pour favoriser l’essor de leurs pratiques et la mise en place des statuts conformes aux décrets.
Une structuration essentielle pour une nouvelle profession en santé
Le Conseil National Professionnel (CNP) des IPA a été créé en mars 2020. Cette structure fédérative est constituée de deux associations professionnelles et d’un syndicat rassemblant les infirmiers en pratique avancée : l’association nationale française des infirmiers en pratique avancée (ANFIPA), la société française de recherche des infirmiers en pratique avancée (SoFRIPA) et l’union nationale des infirmiers en pratique avancée (UNIPA). Le CNP IPA est reconnu par l’arrêté du 20 mai 2020 comme CNP pouvant conventionner avec l’État. Ses missions sont axées sur le développement professionnel continu, l’expertise dans les domaines d’exercice de la pratique avancée, l’analyse et l’accompagnement de l’évolution de la profession et des compétences des professionnels et la mise en place de registres épidémiologiques. Le CNP IPA est d’ores et déjà régulièrement sollicité par les instances: HAS, DGS, DGOS, ANDPC, etc. Il a porté des contributions lors du Ségur de la Santé et participe au groupe de travail concernant la nouvelle mention “IPA urgence”. Le CNP IPA vise à collaborer étroitement avec l’ensemble des acteurs du système de santé.
Quels sont les obstacles à cette implantation?
En revanche, il existe de nombreux freins à l’implantation de la pratique avancée ; d’ordre législatif, financier, administratif et politique. Les nouveaux diplômés sont confrontés à la complexité administrative pour obtenir les autorisations d’exercices, à la lourdeur administrative et le temps que demande la formalisation des protocoles d’organisation. Dans l’avenant 7, il n’y a que la pratique clinique directe qui est financée ; soit les consultations effectuées. Toutes les compétences de l’IPA axées sur la coordination, la formation, le tutorat, les concertations pluriprofessionnelles ne sont pas prises en compte. Toutes doivent donc trouver des moyens de financer leurs pratiques hors consultation : coordination, formations, recherche, prévention. Ces nouveaux professionnels ne détiennent pas le premier recours. Ainsi se présentent certaines barrières quant à l’orientation des patients et la prescription de certains traitements tels que les vaccins. La vaccination est une priorité de santé publique en France et rentre dans le domaine de la prévention ; domaine explicité dans la législation relative aux auxiliaires médicaux en pratique avancée.
Sur le plan du déploiement, ils doivent faire face à la méconnaissance de leur profession par les structures qui les emploient et les nombreux acteurs de santé avec lesquels ils doivent coopérer, notamment les médecins. Si certains d’entre eux attendaient avec impatience ces nouveaux professionnels, d’autres expriment une réticence à travailler avec des acteurs dont ils ignorent souvent le niveau de compétences et le périmètre d’action. Actuellement, il n’existe pas de décret de la fonction publique territoriale pour la reconnaissance statutaire et salariale. Cette reconnaissance n’est visiblement pas à la hauteur des compétences des IPA au vu la responsabilité actuelle qu’ils détiennent. Les salariés ne bénéficient encore pour la plupart, de rémunérations correspondant à leur type d’exercices, et les libéraux sont souvent obligés de conserver une pratique mixte pour maintenir leurs revenus. Des évolutions sont en cours et d’elles dépendra la possibilité pour ces nouveaux professionnels de se déployer afin de couvrir l’ensemble des missions qui leur sont dévolues et de les inclure de façon incontournable dans le système de santé.
Conclusion
Dans le contexte français, la prise en charge ambulatoire des usagers peut être assurée par les IPA. Les premiers retours de terrain sont positifs et prometteurs avec l’expression d’une grande satisfaction des équipes et des consultants. La corrélation de toutes ces expériences est cohérente au vu des obstacles rencontrés. L’IPA, grâce à sa vision holistique centrée sur le patient, se positionne en tant qu’intervenant pivot de la coordination ville-hôpital afin de l’accompagner au mieux dans son parcours de santé. Cependant, il serait intéressant de poursuivre l’évaluation de ce nouveau mode d’exercices et de coordination des soins dans plusieurs structures pluriprofessionnelles et pluridisciplinaires. De plus, un comité de suivi doit se mettre en place à la demande du ministre afin d’échanger sur les problèmes rencontrés par ce nouveau métier, de solidifier les bases du modèle français de pratique avancée et de favoriser son déploiement sur le territoire.
Bibliographie:
- E.VITALIS, «L’implantation de l’IPA en centre de santé», Mémoire de fin d’études, master 2 SCI, 2017.
- C. SELLAM, «Effet d’une collaboration entre médecins généralistes et une IPA dans le suivi de patients diabétiques de type 2 sous antidiabétiques oraux», thèse d’exercice DES médecine générale, 2019.
- «L’état de santé de la population en France, la DREES, rapport de 2015», Revue de la pratique avancée, Edimark, vol.1-n°1, octobre-novembre-décembre 2020.
- Les concepts en sciences infirmières – Monique Formarier, Ljiljana Jovic | Cairn.info
- https://www.icn.ch/system/files/documents/2020-04/ICN_APN%20Report_FR_WEB.pdf
- https://www.cairn.info/revue-sante-publique-2017-2-page-241.htm
- https://www.sciencedirect.com/science/article/abs/pii/S2352802818300048
- Advanced Practice Nursing : An Integrative Approach AB Hamric, – 2013
- https://www.ameli.fr/sites/default/files/Documents/691225/document/avenant_7_convention_nationale_des_infirmiers.pdf
- https://www.iledefrance.paps.sante.fr/system/files/2020-02/IPA%20EN%20VILLE%20version%20def%2010%20fev%2020.pdf
- https://www.edimark.fr/Front/frontpost/getfiles/29966.pdf